Восстановление легких после COVID-19: основные принципы и практики
- Восстановление легких после COVID-19: основные принципы и практики
- Связанные вопросы и ответы
- Как коронавирус влияет на работу легких
- Какие симптомы могут свидетельствовать о повреждении легких после COVID-19
- Какие виды лечения могут помочь восстановить легкие после коронавируса
- Какие физические упражнения могут быть полезными для восстановления легких после COVID-19
- Как важно соблюдать правила гигиены во время восстановления после коронавируса
- Какие диетические рекомендации следует соблюдать для поддержания здоровья легких после COVID-19
- Как можно избежать осложнений после коронавируса, связанных с работой легких
Восстановление легких после COVID-19: основные принципы и практики
Основной принцип восстановления после коронавирусной инфекции - комплексный подход к устранению последствий инфекционной пневмонии. Под наблюдением врача предпринимаются меры для нормализации всех функций организма, начиная с легких. Сейчас функционируют и открываются целые санатории для восстановления после коронавируса. Специалисты по реабилитации разрабатывают программы для укрепления иммунитета, устранения слабости и других негативных последствий заболевания. В них входят: дыхательные практики для разработки легких, массаж, физиотерапия, гимнастика, бассейн (если имеется в санатории), специальное питание и т.д.
Восстановление легких после COVID-19
Те, кто перенес COVID-19, сталкиваются с проблемами в работе легких. Нарушается кислородный обмен в тканях, от чего страдает весь организм. Наши легкие из-за коронавируса могут потерять эластичность, ткань легких частично становится фиброзной.
Врач в рамках реабилитации может назначить ингаляции и лечебный массаж. В каждом случае программа восстановления будет своя в зависимости от тяжести протекания COVID-19 и объема поражений легких и других органов.
Как восстановить память после COVID-19?
Статистика такова, что у каждого третьего перенесшего ковид развиваются когнитивные нарушения и снижается память. К этому приводит гипоксия, высокий уровень кортизола и токсическое воздействие агентов на мозг. Помочь восстановиться мозгу можно, улучшив
слабое кровообращение. Вместе с ноотропной терапией пациенту в период реабилитации в санатории нужно соблюдать режим сна и отдыха, выполнять простые физические упражнения, принимать витамины и микроэлементы (особенно В и магний).
Лечение выпадения волос после COVID-19
В период болезни организм испытывает сильную нагрузку, от недостатка питания волосы слабеют и начинают выпадать, потому что из-за разрушенных вирусом сосудов страдают даже волосяные луковицы. Не у всех, но у многих начинается алопеция в пост-ковидный период. Для того чтобы восстановить волосяной покров и предотвратить выпадение, рекомендуется реабилитация: курсы мезотерапии и плазмотерапии. Оба метода отлично восстанавливают кровообращение в рамках лечения, что положительно сказывается на волосах.
Реабилитация работы печени
Если после заболевания пациент отмечает у себя желтушные проявления (со стороны кожи и глаз), то в программу реабилитации необходимо включить вопрос восстановления печени. Дело в том, что лечение ковида не проходит бесследно для этого органа и отмечается явное токсическое поражение печени. Более того, гипоксия может привести к ишемическому повреждения печени, а на фоне воспаления есть риск развития реактивного гепатита. Гастроэнтеролог порекомендует на период реабилитации диету для нормализации печеночных показателей и восстановления функции этого важного органа.
Восстанавливаем работу сердца
Тем, кто перенес коронавирус и столкнулся с осложнениями со стороны сердца, требуется контроль артериального давления и пульса на постоянной основе в пост-ковидный период. Врач назначит регулярные проверки уровня общего холестерина, глюкозы. Важно следить за своим весом, чтобы не было резкого разбора в период реабилитации, и вовремя выполнять ЭКГ (часто входит в программу восстановления). Если понадобятся лекарства, ваш лечащий кардиолог выпишет необходимые средства и дозировке. Других специфических кардиологических мер нет.
Связанные вопросы и ответы:
Вопрос 1: Какие симптомы могут свидетельствовать о повреждении легких после коронавируса
Ответ: Симптомы повреждения легких после коронавируса могут включать в себя затрудненное дыхание, одышку, кашель, чувство недостатка воздуха, боль в груди, головную боль, усталость и снижение работоспособности. Эти симптомы могут быть постоянными или периодическими и могут проявляться в разной степени тяжести.
Вопрос 2: Как определить степень повреждения легких после коронавируса
Ответ: Степень повреждения легких после коронавируса может быть определена с помощью различных методов обследования, таких как рентгенография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Также могут быть проведены функциональные тесты дыхательной системы, такие как пульмонографический тест и тест на выносливость.
Вопрос 3: Какие методы лечения могут быть использованы для восстановления легких после коронавируса
Ответ: Методы лечения для восстановления легких после коронавируса могут включать в себя лекарственное лечение, такое как бронхорасширяющие средства, антибиотики и противовоспалительные препараты. Кроме того, могут быть использованы физиотерапевтические методы, такие как аэробика, иглорефлексотерапия, массаж и гидротерапия.
Вопрос 4: Как можно избежать повреждения легких после коронавируса
Ответ: Чтобы избежать повреждения легких после коронавируса, необходимо соблюдать правила гигиены, такие как регулярное мытье рук, ношение медицинских масок и социальное дистанцирование. Также важно соблюдать здоровый образ жизни, включая здоровую диету, регулярные физические нагрузки и отказ от вредных привычек, таких как курение и алкоголь.
Вопрос 5: Как можно ускорить процесс восстановления легких после коронавируса
Ответ: Процесс восстановления легких после коронавируса может быть ускорен с помощью различных методов лечения и физиотерапии. Важно также соблюдать правила гигиены и здорового образа жизни, а также избегать стресса и стрессовых ситуаций.
Вопрос 6: Как можно избежать рецидива повреждения легких после коронавируса
Ответ: Чтобы избежать рецидива повреждения легких после коронавируса, необходимо соблюдать правила гигиены и здорового образа жизни, а также проходить регулярные обследования и консультации у врача. Важно также соблюдать режим отдыха и избегать нагрузок на дыхательную систему.
Вопрос 7: Как можно помочь пациентам с повреждением легких после коронавируса
Ответ: Пациентам с повреждением легких после коронавируса можно помочь, предоставив им информацию о правилах гигиены и здорового образа жизни, а также о различных методах лечения и физиотерапии. Важно также поддерживать их морально и психологически, обеспечивая необходимую медицинскую помощь и консультации.
Вопрос 8: Как можно помочь семье и близким пациента с повреждением легких после коронавируса
Ответ: Семье и близким пациента с повреждением легких после коронавируса можно помочь, обеспечивая их информацией о правилах гигиены и здорового образа жизни, а также о различных методах лечения и физиотерапии. Важно также поддерживать их морально и психологически, обеспечивая необходимую медицинскую помощь и консультации.
Как коронавирус влияет на работу легких
Изначально предполагалось, что COVID-19 – респираторная инфекция, например, как птичий грипп. Однако выяснилось, что вирус влияет на работу легких, головного мозга, носоглотки, глаз, сердечно-сосудистой системы, органов пищеварения (печени, кишечника). По сути, вирус затрагивает работы всех жизненно важных органов.
Большинство пациентов после перенесенной коронавирусной инфекции жаловались на головокружение, слабость, учащенное сердцебиение, периодическое «затуманивание» сознания. Субъективные симптомы подкрепляются данными исследований: у 78 из 100 пациентов, перенесших коронавирус, в сердечно-сосудистой системе обнаружили отклонения от нормы.
Легкие
Согласно данным Уханьского технологического университета, у 66 из 70 переболевших компьютерная томография выявила видимые повреждения легких. Такие изменения называются фиброзом легких: они могут привести к одышке , и пока нет способов остановить и повернуть этот процесс вспять.
Фиброз может стабилизироваться, однако, изменения не проходят полностью. Некоторые ученые отмечают, что процесс восстановления может занять до 15 лет, хотя для однозначных утверждений необходимы дополнительные исследования. К сожалению, были зарегистрированы случаи прогрессирующего фиброза, а это состояние опасно для здоровья и жизни.
Одышка после перенесенной инфекции регистрируется у 36 % пациентов. При этом меняется частота и глубина дыхания, что объясняется нехваткой кислорода. Симптомы сохраняются на протяжении нескольких месяцев.
Сердце и сосуды
Стало известно, что пациенты с болезнями сердечно-сосудистой системы, а также почек и крови, как правило, больше предрасположены к коронавирусу, а также его осложнениям. Поэтому не всегда возможно определить, были ли такие изменения уже, или их спровоцировал вирус.
Согласно некоторым данным, повреждения сердечной мышцы регистрируется у 20% из 500 обследованных в Уханьской больнице. В реанимационных отделениях была отмечена аритмия практически у половины из 36 пациентов, которые приняли участие в исследовании. Объяснить такие изменения можно цитокиновым штормом – защитной реакцией организма, которая может стать опасной для здоровья человека, если выйдет из-под контроля.
Коронавирус — одна из причин вирусного миокардита, что приводит к аритмии, нарушает циркуляцию крови и вызывает одышку. Изменения прослеживаются и в крови – исследования, которые проводились в Сингапуре, показали, что у половины умерших от ковида пациентов был тромбоз глубоких вен и тромбоэмболия легочной артерии. И даже после выздоровления у пациентов сохраняется высокий риск возникновения инсультов и инфарктов. Сердечно-сосудистые осложнения очень часто наблюдались у людей с сахарным диабетом.
Нервная система
У трети пациентов с коронавирусом регистрировались неврологические симптомы, включающие головокружение, головную боль, а также когнитивные расстройства. Некоторые пациенты отмечают хронические головные боли.
К числу возможных осложнений со стороны нервной системы относят потерю вкусов и запахов, а также их извращение. Статистические данные показывают, что со временем такие симптомы исчезают, но могут сохраняться, особенно если речь идет о нарушении когнитивных функций. Их восстановление во многом зависит от возраста, особенностей образа жизни, а также тяжести течения болезни и др.
Почки
У большинства пациентов, которые попали в Уханьские больницы, были выявлены проблемы с почками. У 43,9% (из 701 заболевших) в моче был белок, который свидетельствует об инфекции. У 26,7 пациентов была обнаружена кровь в моче, что указывает на серьезные поражения почек. Отмечается, что у пациентов с острой хронической недостаточностью риск летального исхода в несколько раз выше.
Исходя из этого, врачи рекомендуют сдать анализ мочи и провести УЗИ почек даже при отсутствии тревожных симптомов. Дело в том, что во многих случаях симптомы болезней почек могут не проявляться, что мешает своевременной диагностике.
Печень
В тканях печени сосредоточены рецепторы, чувствительные к белкам COVID-19 при инфицировании. Поражения и дисфункции печени регистрировались у многих больных. Осложняют ситуацию и уже имеющиеся заболевания печени.
Какие симптомы могут свидетельствовать о повреждении легких после COVID-19
На данный момент зарубежными авторами опубликовано большое количество работ, в которых приводятся данные о патогенезе инфекции COVID-19, однако лишь единичные из них описывают подробные морфологические проявления у пациентов с различными формами болезни. Е.А. Коган и соавт. показывают, что при COVID-19 в легких развиваются такие патологические процессы, как диффузное альвеолярное повреждение (ДАП), сопровождающееся васкулитами веточек легочной артерии мелкого и среднего калибра, вирусно-бактериальной пневмонией, распространенной коагулопатией с тромбозами и тромбоэмболией легочной артерии, интерстициальным фиброзом, аденоматозом и дисрегенераторными изменениями легочного эпителия, которые могут быть взаимосвязаны и являться формами-фазами патологии легких при COVID-19 .
При ДАП макроскопически легкие плотной консистенции, напоминают ткань печени, мало- или безвоздушные, «лакового» вида, поверхность темно-красного цвета, при надавливании с поверхности разрезов стекает темно-красная жидкость. Легкие, как правило, заполняют весь объем грудной клетки. Если же аутопсия проводится в пролиферативную фазу ДАП, то легкие имеют серовато-белый цвет, очень плотную консистенцию, на разрезе ткань напоминает войлок. При проведении водной пробы фрагмент легкого тонет в воде. При гистологическом исследовании в раннюю экссудативную фазу выявляют внутриальвеолярный отек, гиалиновые мембраны, выстилающие контуры альвеол, которые прорастают фибробластами и коллагеновыми волокнами в пролиферативную фазу. Помимо этого в экссудативную фазу наблюдалось полнокровие капилляров межальвеолярных перегородок, а также ветвей легочных артерий и вен, в большинстве случаев со сладжами эритроцитов, фибриновыми или организующимися тромбами, очагами периваскулярных кровоизлияний.
Развитие ДАП может быть спровоцировано прямым цитопатическим действием вируса на эндотелиоциты с дальнейшим увеличением количества эндотелиальных внеклеточных везикул. При проведении экспериментов было показано, что повышение уровня эндотелиальных везикул в венозной крови приводило к поражению легких в виде повышения проницаемости сосудистой стенки, отека, нейтрофильной инфильтрации альвеол. Возможно, при COVID-19 в связи с распространением вируса количество везикул может увеличиться, что и обусловит развитие ДАП.
Практически у всех пациентов с COVID-19 развивается коагулопатия, сопровождающаяся системным тромбозом, в частности, тромбозом ветвей легочный артерий, что приводит к развитию геморрагических инфарктов легких, имеющих соответствующую морфологическую картину. Макроскопически в висцеральных листках плевры отмечаются мелкие петехиальные кровоизлияния, развивающиеся в рамках ДВС-синдрома.
В стенках и просветах альвеол обнаруживают альвеолоциты с измененной формой клеток (крупные, местами отростчатые клетки), с укрупненными ядрами с грубозернистым хроматином и отчетливыми ядрышками, иногда вокруг ядра присутствовало гало, а в цитоплазме клеток были округлые включения. На отдельных участках могут встречаться многоядерные клетки. Такие изменения следует трактовать как цитопатический эффект, что является косвенным подтверждением вирусного повреждения.
Внутриальвеолярное скопление эритроцитов выявляли практически во всех наблюдениях, однако выраженность его в разных случаях и в различных участках легкого неодинакова — от небольших скоплений до практически полного заполнения просвета альвеол эритроцитами в зонах геморрагических инфарктов. Эти изменения можно расценивать как результат поражения эндотелия с резким повышением сосудистой проницаемости. На отдельных участках в легких как следствие коагулопатии отмечались множественные кровоизлияния с деструкцией ткани легкого. В капиллярах межальвеолярных перегородок нередко встречались мегакариоциты. В просветах альвеол наблюдалось скопление лимфоцитов, плазматических клеток и макрофагов, единичных нейтрофилов, выраженность клеточной реакции была различной. Отмечалась довольно значимая мононуклеарная инфильтрация, представленная различными популяциями лимфоцитов, при этом наибольшее количество CD3+ Т-лимфоцитов, среди которых чаще встречались супрессоры CD2+, CD5+, CD8+. CD20+ B-лимфоциты образовывали небольшие перибронхиальные скопления. CD80+ были сравнительно немногочисленными, натуральные киллеры (CD57+) практически полностью отсутствовали, наблюдались лишь единичные клетки в препарате. В эту же фазу заболевания в просветах альвеол у части умерших обнаружены макрофаги, содержащие в цитоплазме фрагменты клеток.
Какие виды лечения могут помочь восстановить легкие после коронавируса
Основная программа реабилитации после COVID-19 направлена в первую очередь на восстановление легких после пневмонии. Именно эти органы принимают на себя главный удар, и отрицательный тест ПЦР после лечения вовсе не говорит, что болезнь прошла, не оставив никакого следа. Легочная ткань еще долго «приходит в себя» после встречи с этим коварным вирусом. Так, стенки альвеол – тех мельчайших структур, которые обеспечивают дыхание, насыщая кровь кислородом и выводя из нее углекислый газ, утрачивают эластичность. Поэтому после коронавируса они не могут полноценно раздуваться, а значит, начинает страдать жизненно важный газообмен. Как итог в крови содержание кислорода снижено, а углекислоты – повышено. Поэтому у переболевшего человека еще долго сохраняется одышка и сниженная переносимость физических нагрузок.
Чтобы уменьшить риски такого неблагоприятного сценария, пульмонологи советуют начинать реабилитацию легких еще в остром периоде заболевания. Как только активность воспалительного процесса начнет снижаться, сразу необходимо переходить к дыхательной гимнастике. Также важно придавать телу возвышенное положение, чтобы легкие могли лучше расправляться. Если сидеть очень тяжело, то под головной конец следует подкладывать несколько подушек. Когда состояние улучшится, то вместо того, чтобы лежать в кровати, лучше сидеть или неспешно ходить. Для тренировки легких также подойдут такие простые процедуры, как, например, надувание воздушных шариков.
В программу реабилитации стоит добавить также вибрационный массаж, если кашель сохраняется длительное время. Эта процедура представляет собой ритмичные постукивания кулаками по спине в проекции легких, которые улучшают отхождение мокроты. После лабораторного выздоровления полезны умеренные физические нагрузки аэробного типа (пешие прогулки, неспешная велосипедная езда и т.д.), диетическое питание с повышенным содержанием белка и клетчатки, а также пребывание в соляных комнатах. В летнее время хорошо отправляться на морские курорты. Они позволят не только отдохнуть, но и оздоровить организм.
Средний период реабилитации легких после коронавируса составляет 2 месяца. Если по прошествии этого времени одышка сохраняется, а умеренные физические нагрузки вызывают сильную усталость, необходимо проконсультироваться с врачом и пройти повторное обследование. Возможно, программу реабилитации придется пересмотреть и усилить.
Источник: https://science.ru-land.com/stati/podemnyy-remont-kak-vernut-legkie-v-stroy-posle-covid-19
Какие физические упражнения могут быть полезными для восстановления легких после COVID-19
В эру коронавирусной пандемии особо актуальной становится профилактика лёгочных болезней и, уж тем более, постковидная реабилитация органов дыхания. По мнению специалистов, в этом может очень помочь специальная гимнастика. Более того, тренинг лёгких – великолепный метод борьбы с повышенным давлением и аритмией. Правильно подобранный комплекс успокоит нервную систему, восстановит нормальную работу сердца и сосудов. Сегодня блок полезных и несложных дыхательных упражнений вашему вниманию представляет инструктор-методист ГБУЗ «ЦОЗиМП» министерства здравоохранения края Надежда Зюзина .
– Прежде всего, скажу, что дыхательная гимнастика очень важна и нужна каждому. Она увеличивает газообмен в лёгких, улучшает подвижность грудной клетки. С её помощью укрепляется дыхательная и аксиальная мускулатура, нормализуется физиологический паттерн дыхания (соотношение компонентов дыхательного акта – длительности фаз, глубины дыхания, динамики давления и потоков в воздухоносных путях), увеличивается питание тканей, повышается толерантность физической нагрузке и общая сопротивляемость организма.
Дыхательная гимнастика должна проводиться в течение дня (2-3 раза), через 2 часа после еды. Я расскажу о комплексе из 10 упражнений, которые проводятся в исходном положении лёжа на спине.
Упражнение № 1. Ноги согнуты в коленях, одна рука лежит на передней поверхности грудной клетки, другая на животе – чуть выше пупка. Диафрагмальное дыхание выполняется носом на раз-два, при этом живот надувается, как шарик. Затем выполняется медленный и плавный выдох через рот, мышцы живота втягиваются. На выдохе губы желательно складывать трубочкой.
Упражнение № 2. На вдохе одновременно сжать пальцы рук в кулак, потянуть носочки на себя, на выдохе вернуться в исходное положение.
Упражнение № 3. Ноги согнуты в коленях, руки лежат на бёдрах. На вдохе развернуть плечи, прогнуться в грудном отделе, на выдохе руки скользят по бёдрам к коленям. Повторить 6-8 раз. Упражнение способствует растяжению мышц спины, укреплению мышц живота, улучшает вентиляцию лёгких в нижних отделах.
Упражнение № 4. Руки к плечам. Выполнить круговые движения в плечевых суставах: 4 раза вперёд, 4 – назад. Движения выполняются в большом объёме, дыхание – произвольное. Повторить по 2 раза в каждую сторону.
Упражнение № 5. Поднять одну руку и потянуться на вдох, на выдох вернуться в исходное положение. Выполнять 5-6 раз.
Упражнение № 6. Руки согнуты в локтях и приведены к плечам. На вдохе развести локти в стороны, слегка прогнуться в грудном отделе, на выдохе опустить локти вниз. Повторить 6-8 раз. Упражнение способствует расправлению нижних и боковых участков лёгких; идёт их наполнение воздухом.
Упражнение № 7. Сгибание и разгибание ног в коленях. Переступая мелкими шагами по полу, постепенно увеличиваем темп и время – от 10 до 40 секунд. Дыхание – произвольное.
Упражнение № 8. Лёжа на правом боку, руку кладём под голову, левая рука укладывается на живот. Выполняется вдох животом и выдох, живот втягиваем. Упражнение даёт хорошую возможность для расправления лёгких в нижних отделах. Делать 5-6 раз.
Упражнение № 9. Ноги согнуты в коленях, руки лежат вдоль туловища. Выполнить вдох, а на выдохе наклонить колени в левую сторону. Затем возвращаемся в исходное положение. Повторить 6-8 раз. Упражнение способствует улучшению подвижности позвоночника и грудной клетки, укрепляет мышцы живота, восстанавливает нижние отделы лёгких.
Упражнение № 10. Руки поднять через стороны вверх – вдох; потянуться и вернуться в исходное положение – выдох.
Сегодня существует масса различных техник дыхания, которые помогают восстановлению и оздоровлению организма. Главное – не лениться и делать упражнения на постоянной основе. Тогда положительный результат обязательно придёт!
Ранее врач-методист краевого Центра общественного здоровья и медицинской профилактики, как бороться с бессонницей.
Как важно соблюдать правила гигиены во время восстановления после коронавируса
— Как часто нужно делать диагностику, в том числе КТ?
— Дело в том, что в целом это новое заболевание. И как часто и как лучше — мы на данный момент не знаем. Мы только начинаем исследовать область лечения, у нас есть представление, как лечить тех больных, которые попали в больницу, но мы еще не знаем, чем эта болезнь обернется в будущем, поскольку она существует всего чуть больше полугода.
Мы знаем, что при тяжелых поражениях легких изменения могут перейти в фиброз. Вышло несколько статей о пересадке легких после тяжелой формы ковида, осложненной фиброзом.
Но когда и как часто нужно делать повторную томографию, на данный момент неизвестно.
Рекомендуется подождать хотя бы 6 недель, пока пройдут те изменения, которые связаны с фазой острого воспаления, то есть с самой пневмонией. В основном это делается для того, чтобы понять, нет ли в легких запущенных заболеваний. Требуется это прежде всего людям, которые находятся в группах риска: курильщикам, людям, занятым на вредном производстве, людям в возрасте. У них изменения, которые мы видим на КТ, могут прятать злокачественные образования. То есть это необходимо сделать, чтобы убедиться, что пневмония прошла и в легких нет изменений или злокачественных опухолей.
Что касается остальных пациентов, то пока мы не знаем, нужно ли делать повторную томографию или флюорографию тем, у кого болезнь была средней степени тяжести и в легкой форме.
На данный момент можно дать совет, во всяком случае в нашей системе, проверить функцию легких, то есть определить, насколько хорошо происходит вентиляция и газообмен в легких. Это делается с помощью функциональных тестов легких, включая исследование их диффузионной способности.
Если изменения действительно наблюдаются, значит, в легких могли произойти необратимые изменения, в том числе и фиброз, и тогда уже стоит делать повторное КТ.
— Нужно ли измерять регулярно уровень кислорода в крови и носить с собой пульсоксиметр?
— Какое-то время да. Но это касается тех, кого выписали на кислороде. У нас такое достаточно распространено, людей выписывают с кислородом, они ходят с баллоном и кислородной маской. И им при выписке из больницы мы советуем иметь при себе пульсоксиметр.
Он позволяет нам отследить состояние, нет ли ухудшения, и позволяет определить время, когда легкие возвращаются к норме и человек перестает нуждаться в кислороде. В основном это делается в течение двух недель после госпитализации, во всяком случае это тот протокол, который используется у нас. Это помогает и врачу, и пациенту.
— Какие показатели считаются нормой, а при каких уже нужно начинать волноваться?
— Нашим пациентам мы советуем волноваться, если у них кислород падает ниже 92%. Но это в том случае, если мы наблюдаем их острую фазу. При выписке кислород дается, чтобы держать насыщенность в крови выше 92%. В районе 95-100% считается нормой.
— Переболевшие в легкой форме должны измерять кислород?
— Особого смысла в этом нет. Дело в том, что у тех, кто переболел в легкой форме, нет десатурации (снижения концентрации кислорода в крови), поскольку нет сильного поражения легких.
Важность соблюдения гигиены при восстановлении после коронавируса
В последнее время коронавирусная инфекция стала глобальной эпидемией, и многие люди страдают от ее последствий. Восстановление после коронавируса – это долгий и сложный процесс, требующий соблюдения определенных правил гигиены.
Как часто делать диагностику, включая КТ?
Однако, как часто и как лучше делать диагностику, включая компьютерную томографию (КТ), – это вопрос, который еще не имеет четкого ответа. Коронавирус – это новое заболевание, и мы только начинаем изучать области лечения. Мы знаем, что при тяжелых поражениях легких изменения могут перейти в фиброз, и это может потребовать пересадки легких.
Рекомендуется подождать хотя бы 6 недель, пока пройдут те изменения, которые связаны с фазой острого воспаления, то есть с самой пневмонией. Это делается для понимания, нет ли в легких запущенных заболеваний, особенно у людей, которые находятся в группах риска, таких как курильщики, люди, занятые на вредном производстве, люди в возрасте.
Для этих групп населения КТ является важным инструментом для обнаружения злокачественных образований в легких. Однако, у пациентов с средней и легкой формой заболевания, мы не знаем, нужно ли делать повторную томографию или флюорографию.
В любом случае, рекомендуется проверить функцию легких, то есть определить, насколько хорошо происходит вентиляция и газообмен в легких, с помощью функциональных тестов легких, включая исследование их диффузионной способности.
В целом, соблюдение гигиены и регулярные медицинские осмотры – это ключ к успешному восстановлению после коронавируса.
Какие диетические рекомендации следует соблюдать для поддержания здоровья легких после COVID-19
Период самоизоляции характеризуется снижением физической активности, что приводит к уменьшению энергозатрат на 300–400 ккал и более в сутки для взрослых, на 200–400 ккал и более в сутки — для детей от 3 до 18 лет. В связи с этим сохранение привычного режима питания связано с неизбежным набором жировой массы и висцеральной жировой ткани и может способствовать уменьшению мышечной массы.
Следует учитывать, что в период длительного нахождения в домашних условиях наблюдается увеличение суточного энергопотребления, связанное с высокой доступностью пищевых продуктов, наличием избытка свободного времени и гиперфагической реакцией на стресс (повышенным потреблением пищевых продуктов для того, чтобы снизить влияние стрессового фактора). К мерам, нивелирующим негативный эффект от перечисленных факторов, следует отнести уменьшение энергетической ценности рациона и обеспечение максимально возможного уровня физической активности, для поддержания которого рекомендуется ежедневно выполнять комплексы упражнений.
Для поддержания нормальной массы и сохранения сбалансированного состава веществ в организме необходимо соблюдать полноценный, адекватный рацион со снижением калорийности на 200–400 ккал по сравнению с привычным, что в среднем составляет:
- 1 500 ккал для детей от 3 до 7 лет (с учетом уровня физической активности);
- 1 600–2 000 ккал для детей от 7 до 18 лет (с учетом уровня физической активности);
- 1 600–1 800 ккал для практически здоровых женщин старше 18 лет;
- 1 800–2 100 ккал для практически здоровых мужчин старше 18 лет.
Энергетическая ценность рациона напрямую зависит от уровня физической активности. Следует помнить, что у детей она, помимо основного обмена и двигательной деятельности, должна обеспечивать процессы роста, развития и формирования организма.
Важно сохранять максимальное разнообразие пищевых продуктов — источников белков, жиров, углеводов и микронутриентов, обеспечивать потребление воды не менее 2 л в день. Ориентировочно ребенку дошкольного возраста требуется не менее 1 л свободной жидкости в день, подросткам 12–18 лет — 1,5 л. Следует учитывать всю питьевую воду и все напитки в рационе.
Таблица. Рекомендуемые пищевые продукты и продукты, которые стоит исключить/ограничить в период заболевания COVID-19. 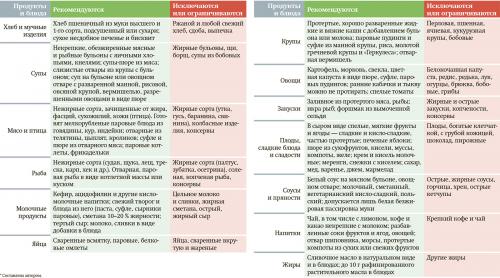
Как можно избежать осложнений после коронавируса, связанных с работой легких
Инфицирование новым штаммом вируса SARS-CoV-2 вызывает в органах дыхания острый воспалительный процесс. Изначально вирус поражает верхние дыхательные пути, а затем может проникать в легкие и провоцировать развитие вирусной пневмонии. Она в свою очередь может осложняться присоединением вторичной бактериальной инфекции, что приведет к вирусно-бактериальному воспалению легких, которое лечится уже серьезнее, дольше и хуже переносится организмом.
При коронавирусной инфекции больше всего страдают альвеолы, являющиеся мельчайшими легочными структурами. Они имеют форму пузырьков и отвечают за осуществление газообменных процессов, т. е. поглощение кровью кислорода и ее очищение от углекислого газа. Коронавирус разрушает стенки альвеол, что приводит к нарушению этих процессов, а также накоплению в альвеолах воспалительного экссудата.
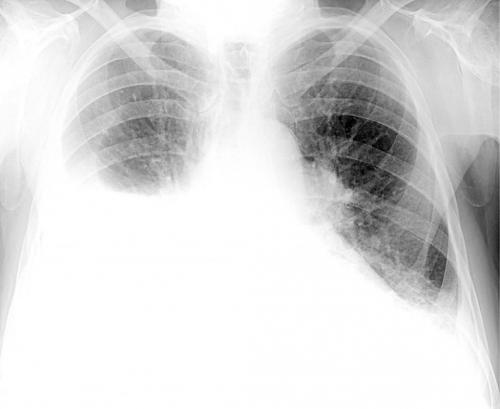
Это может приводить к замене пораженных участков плотной соединительной тканью, не способной к растяжению, что и называют фиброзом легких. В таких ситуациях они не смогут полноценно выполнять дыхательную функцию, а их жизненный объем уменьшится, что при обширном замещении нормальной ткани легких даже может стать причиной инвалидности.
Возникающая в результате нарушения газообмена гипоксия, т. е. кислородное голодание, отрицательно сказывается на работе всего организма, поскольку все органы страдают от нехватки кислорода. На КТ или рентгеновских снимках в таких ситуациях становятся заметными белые пятна, что еще называют эффектом матового стекла. Впоследствии при развитии фиброза на снимках могут визуализироваться особые затемнения, указывающие на пневмофиброз. Хотя подобные изменения характерны не только для коронавирусной инфекции, но и для других тяжелых бактериальных и вирусных пневмоний.
Развитие пневмофиброза приводит к возникновению одышки, особенно после физической нагрузки, снижению работоспособности вплоть до инвалидности, приступам головокружения, сухому кашлю, болям в груди. В тяжелых случаях человек может не только терять способность к труду, но и к самообслуживанию. Именно для того, чтобы избежать подобных нежелательных последствий и требуется проведение восстановительных мероприятий или реабилитации после пневмонии и коронавируса.